Пневмонию можно определить как инфекционное, вместе с тем воспалительное заболевание пульмонологического профиля, в ходе которого происходит вовлечение в патологический процесс легочных тканей и бронхов (несколько реже).
В исключительных случаях речь может идти об аллергической природе пневмонии либо о ее застойном генезе (особенно часто встречается у лежачих и престарелых больных).Ввиду особенностей анатомии наиболее часто встречается левосторонняя пневмония.
Согласно данным медицинской статистики в 40% клинических ситуаций наблюдают крупозную форму (когда в процесс вовлекаются большие участки легочной ткани), в 60% случаев — долевую.
Независимо от формы, заболевание считается потенциально летальным, потому требует максимально серьезного отношения.
Содержание
Причины воспаления легких
Причины становления проблемы множественны. Согласно медицинским исследованиям, речь идет о полиэтиологическом и полифакторном заболевании. Говорить приходится о двух непосредственных причинах. Первая заключается в проникновении в организм болезнетворного агента. Поскольку в подавляющем большинстве случаев воспаление легких имеет именно инфекционно-воспалительную природу.
Какие же это микроорганизмы:
- Клебсиелла. Наиболее часто поражает пациентов младшего возраста. Относится к условно-патогенным микроорганизмам, потому обитает практически в каждом.
- Стрептококк.Несколько реже вызывает пневмонии. Однако даже в случае поражения легочных структур и нижних дыхательных путей стрептококком, воспаление не будет столь интенсивным как при заражении другими агентами.
- Стафилококк.
Более опасный организм. Наиболее опасен так называемый золотистый стафилококк по причине высокой активности и контагиозности. Кроме того, он способен наслаиваться в очаге, создавая огромные многослойные конгломераты.
Отсюда проблемы с лечением: антибиотик, условно говоря, действует на верхний слой, нижний же остается нетронутым.
Это проблема, с которой нужно справляться грамотным подбором антибактериальных средств и противовоспалительных.
В разы реже патологию вызывает гемолитический стафилококк, он обитает на кожных покровах, в то время как золотистый «собрат» вольготно чувствует себя на слизистых оболочках.
- Герпес.
Многообразен по своему составу. Речь идет о целых шести типах герпетического возбудителя. Первый тип или вирус простого герпеса провоцирует простуды на губах, но может стать виновником воспаления легких при ослаблении местного и общего иммунитета.
Второй тип или генитальный герпес провоцирует массивные высыпания по всему телу, наиболее часто проникает в организм при орально-генитальном контакте, варицелла-зостер (вирус третьего типа) вызывает пресловутую ветрянку.
У взрослых пациентов она осложняется тяжелыми пневмониями.
Вирус Эпштейна-Барр может стать виновником мононуклеоза, частью которого является, в том числе, и воспаление легочных структур, наконец, цитомегаловирус существует в трех формах. Одна из них — легочная. Герпес шестого типа провоцирует пневмонии и бронхиты в основном у детей.
- Пневмококк. Рекордсмен по количеству случаев индуцированной пневмонии. Является виновником болезни в 60-80% клинических случаев.
Как передается заболевание
Нужно сказать и о путях передачи патогенных агентов:
- Воздушно-капельный путь передачи инфекционного или вирусного агента. Встречается наиболее часто. В окружающую среду инфекция выходит с частичками слюны и слизи при кашле, чихании, дыхании.
- Контактно-бытовой путь. Развитие инфекции может стать результатом физического взаимодействия при поцелуях, прикосновениях и т.д.
- Генитальный контакт. Говоря точнее — орально-генитальный. Провоцирует передачу вируса второго типа. Он может вызывать герпетические ангины и пневмонии.
- Гематогенный путь транспортировки вируса. Когда инфекционно-вирусный агент транспортируется по организму с током крови.
- Лимфогенный путь. Транспортировка вируса посредством тока лимфы.
Причины низкого иммунного ответа
Второй весомый фактор становления проблемы — это снижение общего и местного иммунитета. Как правило, наблюдается в равной мере и то, и другое одновременно. Причин снижения интенсивности работы защитной системы организма несколько.
Среди наиболее характерных можно отметить:

- Табакокурение. Вызывает стеноз сосудов, в том числе и в легких. В результате иммунные клетки не успевают попасть в нижние дыхательные пути и эффективность работы иммунитета снижается.
- Злоупотребление алкогольными напитками. Сказывается равно тем же образом, что и курение. Максимально допустимое количество алкоголя в сутки составляет не более 50 миллилитров красного вина. Все что больше — уже наносит вред.
- Переохлаждение. Сказывается на состоянии иммунной системы крайне негативным образом. Провоцирует сужение кровеносных сосудов по всему организму. Патогенная флора активизируется, в том время как защитная система организма не успевает среагировать.
- Частые острые респираторные заболевания (ОРВИ по новой классификации). Подтачивают иммунную систему изнутри, не давая ей восстановиться.
- Наличие в организме очагов хронического инфекционно-воспалительного характера. Говоря в переносном смысле, подобные очаги требуют постоянного контроля со стороны иммунитета, поскольку возбудителей инфекции нужно подавлять постоянно. В итоге иммунитет попросту не может среагировать на иной участок поражения в достаточной мере адекватно.
- Гиподинамия. Провоцирует застойные явления в организме. Итогом становится недостаточно быстрая работа иммунной системы.
- Наличие в анамнезе вируса иммунодефицита человека (ВИЧ). Практически стопроцентно ведет к грубым нарушениям работы иммунной системы.
- Прием препаратов, влекущих угнетение иммунитета после трансплантации органов, курации раковых опухолей.
- Химиотерапия и лучевая терапия.
В результате сочетания указанных двух факторов проявляются признаки пневмонии. Здесь и кроется ответ на вопрос, почему носителями инфекции являются многие, но болеют не все.
Формы пневмонии
Левостороннее воспаление легких может протекать в нескольких основных формах. Классификаций существует несколько.
Исходя из остроты течения процесса и его характера, выделяют:- Острую левостороннюю пневмонию. Протекает с выраженными признакими интоксикации организма. Обнаруживается кашель, тяжелые признаки дыхательной недостаточности.
- Хроническую пневмонию левого легкого. Симптомы смазаны или полностью отсутствуют.
- Подострую фазу заболевания. Симптоматика смазана, но присутствует.
Другое основание классификации — это обширность поражения легочных структур. Соответственно можно говорить о нескольких типах воспаления легких:
- Левосторонняя сегментарная пневмония. Сама по себе подразделяется на два типа: верхнедолевая и нижнедолевая.
- Левосторонняя полисегментарная пневмония. Заболевание затрагивает верхние и нижние доли одновременно.
Обширность процесса напрямую влияет на терапевтическую тактику.
Симптоматика
Симптомы пневмонии левого легкого недостаточно специфичны. Их запросто можно спутать с признаками бронхита, бронхоэктатической болезни, приступом бронхиальной астмы и т.д. Однако знать их нужно, чтобы вовремя обратиться к лечащему специалисту:
 В первую очередь наблюдается повышение температуры тела пациента до фебрильных-пиретических отметок (до 40 градусов и даже выше).
В первую очередь наблюдается повышение температуры тела пациента до фебрильных-пиретических отметок (до 40 градусов и даже выше).
Подъем температуры стремительный, кажется, что гипертермия возникает, что называется «на пустом месте». Но это не так.
Инкубационный период длится порядка 3-12 дней и оканчивается либо острой реакцией, либо вялым течением без подъема температуры тела.
В период мнимого благополучия температуре резко спадает, наблюдается временное улучшение состояния.
Боли за грудиной при дыхании. Зачастую свидетельствую в пользу воспалительного процесса. По характеру имеют тупой, ноющий тип. Возможны тюкающие боли, что говорит о гнойном процессе в легких. Боль усиливается при движении, ходьбе.
Одышка. Учащенное дыхание или увеличение количества дыхательных движений в минуту. Развитие симптомов происходит в состоянии незначительной физической активности и даже в состоянии покоя.
Удушье. Наиболее опасное проявление пневмонии. Заключается в невозможности совершить нормальное дыхательное движение. Сказывается воспаление. Приводит к нарушениям газообмена, существенной дыхательной недостаточности. Возможен летальный исход.
Кашель. Является частым спутником больного воспалением легких. Как правило, малоинтенсивный. Отходит небольшое количество слизистого экссудата (прозрачного или желтоватого, в зависимости от присутствия гнойной составляющей).
Свисты и хрипы в легких при дыхании. Встречаются не всегда. Их отсутствие говорит о сегментарном поражении. Сегментарная пневмония левого легкого у взрослых наиболее часто протекает без свистов и хрипов.
Кровохаркание. Наиболее типично для нижнедолевой пневмонии. Наблюдается во время кашля.
Указанные проявления дают знать о себе во всех случаях. Проявления возникают поочередно, по ходу развития болезни.
Стадии течения левосторонней пневмонии
Всего выделяют 4 основных стадии течения болезни.
- На первом этапе поднимается температура тела, возникают первичные симптомы.
- Вторая стадия характеризуется разрастанием симптоматики.
- На третьем этапе клиническая картина складывается окончательно, присутствуют все описанные выше признаки. Длится она порядка 2-4 недель.
- Наконец на четвертой стадии болезнь разрешается. Присутствуют остаточные явления.
Диагностические мероприятия
Диагностикой проблем подобного профиля занимаются специалисты-пульмонологи. В исключительных случаях можно довериться терапевту. В ходе первичного осмотра проводится устный опрос пациента на предмет жалоб, характера, типа, давности и длительности.
Производится сбор анамнеза. Необходимо выявить факторы возможного заражения. Определить, чем болел и болеет пациент. Так врач сможет определиться с вектором дальнейшего обследования пациента.
В дальнейшем назначаются специализированные диагностические мероприятия:
- Общий анализ крови. Дает картину типичного воспаления с лейкоцитозом, повышением скорости оседания эритроцитов (СОЭ).
- Биохимия венозной крови.
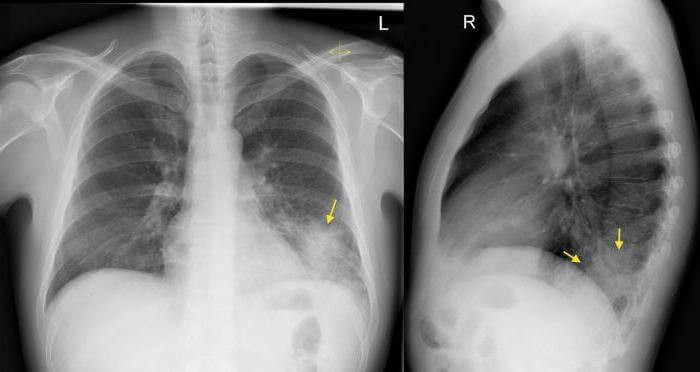
- Рентгенографическое исследование органов грудной клетки. На рентгене пораженный сегмент выглядит затемненным или, при позднем этапе течения болезни, чрезмерно осветленным.
- Бронхоскопия (при спорных случаях).
- МРТ-диагностика или КТ-исследование. Назначается в наиболее сложных клинических случаях.
Определившись с заболеванием и верифицировав диагноз, специалист может назначить грамотное лечение.
Терапия

Лечение левосторонней пневмонии комплексное. Зависит от обширности поражения и локализации патологического процесса.
- Острая левосторонняя
Лечится антибиотиками в комплексе с противовоспалительными средствами нестероидного происхождения. Назначаются глюкокортикостероиды (в обязательном порядке), ингаляции бронхолитиков и другие специализированные препараты, на усмотрение врача. Требует наиболее комплексного подхода.
- Левосторонняя нижнедолевая пневмония.
Протекает сравнительно тяжело. Требует приема антибиотиков, назначения лечебных бронхоскопий. Остальные методы соответствуют терапии острой пневмонии.
- Левосторонняя верхнедолевая пневмония.
Протекает легче. Требует приема бронхолитиков, антибактериальных фармацевтических средств, противовоспалительных. Глюкокортикостероиды не назначаются.
- Левосторонняя сегментарная. Лечение идентично терапии левосторонней верхнедолевой.
- Левосторонняя полисегментарная. Требует той же терапии, что и острая.
Прогноз
Для жизни — условно благоприятный при проведении полноценного и своевременного лечения.
Левосторонняя пневмония встречается наиболее часто. Как и любая иная форма воспаления легких, она требует обязательного лечения. Возможно в условиях стационара.
